Saúde
Sífilis já existia no Brasil quando os portugueses chegaram, revela estudo

A descoberta das Américas também significou a morte de milhões de indígenas. Há mais de 500 anos os europeus chegaram à região e espalharam diversas doenças entre os povos nativos. Mas uma delas não foi a sífilis. É o que aponta um novo estudo genético que teve a participação de pesquisadores da Universidade de São Paulo (USP).
Leia mais
- Teste rápido brasileiro para HIV e sífilis vai ser ofertado pelo SUS
- Eremita medieval encontrada em posição estranha tinha sífilis
- EUA utilizarão antibiótico como “pílula do dia seguinte” contra ISTs
Bactéria foi encontrada em ossos antigos
- Os primeiros registros históricos de sífilis na Europa datam do fim do século XV, logo após o retorno de Cristóvão Colombo à Espanha.
- Por isso, pesquisadores consideravam a hipótese de que a doença emergiu no Novo Mundo e só depois chegou ao continente europeu.
- O problema é que não havia até agora uma evidência concreta de que a bactéria Treponema pallidus realmente estivesse nas Américas antes desse período.
- Isso mudou após cientistas conseguirem encontrar DNA da bactéria causadora da doença em ossos de mais de dois mil anos achados num sítio arqueológico em Santa Catarina.
- O estudo foi publicado na revista Nature.

Sífilis já era endêmica nas Américas
Durante a pesquisa, cientistas realizaram escavações às margens da Lagoa do Camacho, em Santa Catarina. O local, batizado como Jabuticabeira II, é um sambaqui, uma construção criada a partir da deposição humana de materiais orgânicos e calcários, principalmente conchas e ossos, ao longo de séculos.
Algumas populações faziam seus sepultamentos exatamente naqueles locais. Por isso, Jabuticabeira é um grande cemitério antigo.
Desde os anos 1990, pesquisadores encontraram vários fragmentos de ossos humanos dessa população, batizada de sambaquianos. Alguns geraram curiosidade específica porque tinham marcas e alterações que sugeriam a presença de doenças.
Com a colaboração de colegas europeus, começaram os trabalhos de análises do DNA antigo para saber que tipo de parasitas poderiam ter contaminado os sambaquianos. E depois de anos de estudo finalmente foi identificada a presença do Treponema em quatro fragmentos de ossos. Isso confirma que há dois mil anos a sífilis já era endêmica no Brasil.
Usando uma técnica de análise chamada relógio molecular, que mede a taxa de mutações genéticas ao longo do tempo, os cientistas compararam o DNA da bactéria achada ali com amostras mais recentes. A partir daí puderam concluir que a doença pode ter até 12 mil anos, sendo anterior à chegada do homem nas Américas.
Algumas dúvidas permanecem
A descoberta, no entanto, não resolve todas as dúvidas sobre a doença. A variante da bactéria que foi encontrada por aqui não era aquela que causa a sífilis comum venérea, sexualmente transmissível.
A subespécie do micróbio do sambaqui foi aquela causadora da bejel, uma versão não-venérea da sífilis que está mais presente em países do Oriente Médio e outras regiões áridas, e que é transmitida por contato da pele. Por isso, não é possível afirmar, ainda, que a sífilis venérea já estava nas Américas naquela época.
Cientistas acreditam que as duas formas da doença já estavam bem diferenciadas no século XV, mas não é possível dizer se toda essa família de doenças emergiu antes ou depois da chegada do primeiro humano às Américas. Há hoje uma terceira treponematose não-venérea que afeta humanos, a bouba, presente sobretudo na África subsaariana.
Há registros antigos de Treponema também no México, mas por enquanto eles não ajudam a resolver a questão. Isso porque elas são do século XVII, portanto muito mais novas.
Os estudos irão continuar para tentar desvendar esse mistério. Eles também são importantes na tentativa de criar novas formas para tratar ou prevenir a sífilis. A bactéria responsável está adquirindo maior resistência contra antibióticos, dificultando o combate à doença, que pode evoluir para formas graves afetando o sistema nervoso e diversos órgãos.
O post Sífilis já existia no Brasil quando os portugueses chegaram, revela estudo apareceu primeiro em Olhar Digital.
Saúde
Sobe para 140 número de casos confirmados de Mpox no país, em 2026

O número de casos confirmados de Mpox no país subiu para 140 desde o início de 2026. Não houve registro de mortes decorrentes da doença no período. Os casos suspeitos somam 539; além de 9 prováveis. Os dados são do Ministério da Saúde e foram atualizados nesta segunda-feira (9).![]()
![]()
Em janeiro, o número de casos confirmados e prováveis totalizou 68; em fevereiro, 70; e em março, 11. No ano, o estado que mais registrou casos da doença foi São Paulo (93), seguido pelo Rio de Janeiro (18) e Rondônia (11).
Mpox
A Mpox é uma doença do mesmo gênero da varíola humana, mas geralmente menos letal. Trata-se de uma doença zoonótica viral em que a transmissão para humanos pode ocorrer por meio do contato com pessoas infectadas pelo Mpox vírus, materiais contaminados com o vírus, ou animais silvestres infectados.
Os sinais e sintomas, em geral, incluem erupção cutânea ou lesões de pele, linfonodos inchados (ínguas), febre, dor de cabeça, dores no corpo, calafrio, e fraqueza.
Pessoas com sintomas compatíveis devem procurar uma unidade de saúde para avaliação. Recomenda-se evitar o contato próximo com outras pessoas.
Saúde
Obesidade está por trás de 10% das mortes por infecção no mundo – saiba o porquê
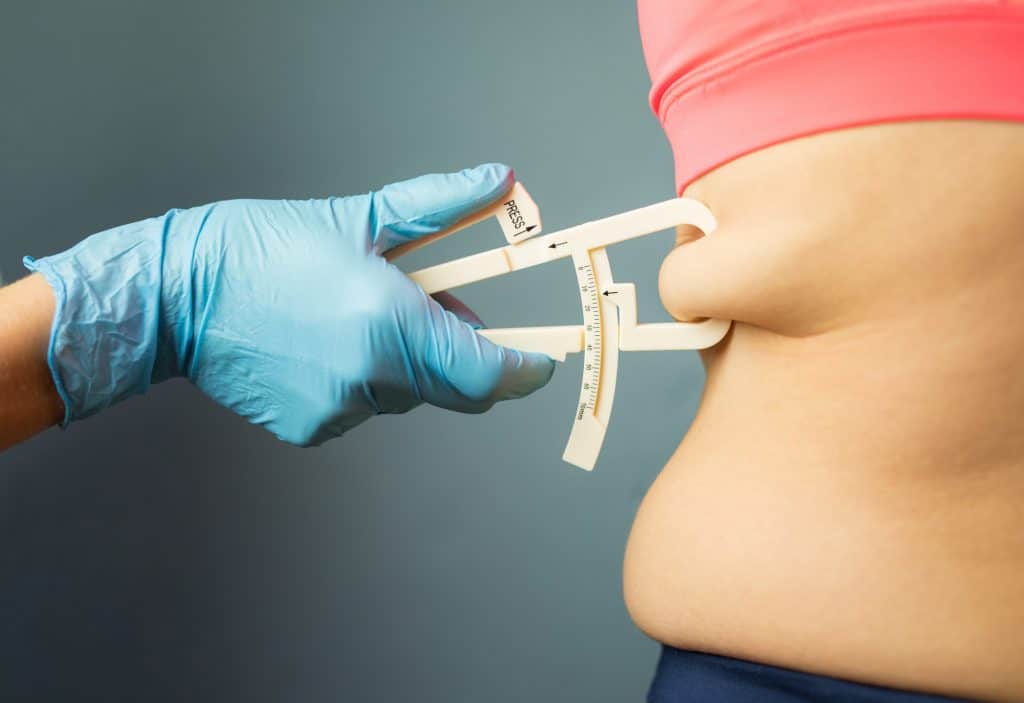
Um estudo divulgado na revista The Lancet aponta que os problemas relacionados à obesidade podem ser ainda mais graves do que se pensava. De acordo com o trabalho, 1 em cada 10 mortes relacionadas a infecções são atribuídas ao excesso de peso.
A doença, que já é considerada uma epidemia nos dias de hoje, pode impactar a resposta imunológica do corpo, tornando as pessoas mais vulneráveis a infecções. Cientistas de diversas partes do mundo estão investigando essa conexão e buscando entender as razões por trás desse fenômeno alarmante.
Trabalho pode ajudar a reduzir número de mortes
Estudos anteriores já mostraram que indivíduos com obesidade tendem a desenvolver complicações mais graves quando contaminados por vírus e bactérias. Agora, com essa nova pesquisa, a preocupação aumenta, buscando soluções que possam ajudar a mitigar esses riscos.
Uma das teorias que está ganhando força sugere que a inflamação crônica associada à obesidade pode prejudicar a eficácia do sistema imunológico. Essa condição cria um ambiente no corpo que pode favorecer a proliferação de infecções.

Excesso de peso pode prejudicar resposta imunológica do organismo (Imagem: grinvalds/iStock)
Portanto, entender essa dinâmica é crucial para criar estratégias de saúde pública que ajudem a prevenir complicações relacionadas à obesidade.
Além disso, os pesquisadores estão se perguntando se as vacinas têm a mesma eficácia em indivíduos com excesso de peso. Essa dúvida é ainda mais pertinente considerando o contexto atual, onde a vacinação se tornou uma prioridade global.
Leia mais
- Obesidade infantil ultrapassa desnutrição no mundo, diz Unicef
- Obesidade abdominal e perda muscular aumentam mortalidade
- Como bactérias na boca podem indicar risco de obesidade
Desafio global
- A ligação entre obesidade e mortes por infecções representa um desafio significativo para a saúde global.
- À medida que os cientistas continuam a desvendar os mecanismos por trás dessa relação, novas informações podem surgir.
- E estes dados são considerados fundamentais para possibilitar intervenções mais eficazes para proteger os grupos mais vulneráveis.
- Para isso, no entanto, novos estudos são necessários.
O post Obesidade está por trás de 10% das mortes por infecção no mundo – saiba o porquê apareceu primeiro em Olhar Digital.
Powered by WPeMatico
Saúde
Remédio que dispensa jejum é mais potente que semaglutida oral, diz estudo na Lancet

Um novo medicamento experimental chamado orforgliprona, da Eli Lilly, demonstrou resultados significativos para adultos que enfrentam a obesidade e o diabetes tipo 2. Em testes que duraram 72 semanas, os pacientes que utilizaram a substância conseguiram reduzir o peso corporal em até 9,6%.
Os dados, publicados na revista científica The Lancet, mostram que o remédio foi muito mais eficiente que o placebo. A grande vantagem prática é que se trata de uma pílula oral que não exige restrições de horário para comer ou beber água, o que torna o tratamento muito mais simples de seguir no dia a dia.
Além de emagrecer, o medicamento, que pertence à classe dos agonistas do receptor de GLP-1, ajudou a controlar o açúcar no sangue e melhorou indicadores da saúde do coração.
Orforgliprona supera semaglutida oral no controle do diabetes
Um estudo, chamado ACHIEVE-3, comparou diretamente o novo fármaco com a semaglutida oral (famosa versão em comprimido de tratamentos para diabetes) em 1.698 adultos. Durante um ano, os participantes tomaram doses diárias de 12 mg ou 36 mg de orforgliprona, ou doses de 7 mg ou 14 mg de semaglutida, sempre acompanhados de mudanças no estilo de vida.

Os números mostram uma vantagem clara: a dose de 36 mg da orforgliprona promoveu uma perda de peso de 8,9 kg, enquanto a semaglutida de 14 mg ficou em 5 kg. Isso significa que o medicamento experimental foi 73,6% mais potente para emagrecer do que o concorrente já disponível no mercado. No controle da glicose, a orforgliprona também venceu, reduzindo a hemoglobina glicada em 2,2%, contra 1,4% da semaglutida.
No entanto, o tratamento exige atenção aos efeitos colaterais. Assim como outros remédios da mesma família, a orforgliprona causa náuseas, diarreia e vômitos, principalmente no início do ajuste das doses. Um ponto de alerta é que o número de pessoas que desistiram do tratamento por não suportarem esses efeitos foi maior no novo medicamento (entre 8,7% e 9,7%) do que na semaglutida (cerca de 4,5% a 4,9%).
Apesar do desconforto gástrico, a substância trouxe melhorias no colesterol e na pressão arterial dos voluntários. Quanto à segurança, as mortes registradas durante os testes globais não tiveram relação comprovada com o uso do remédio. A fabricante Eli Lilly agora aguarda a decisão do FDA, a Anvisa dos Estados Unidos, para liberar o uso contra a obesidade no próximo trimestre. O pedido para o tratamento específico de diabetes tipo 2 deve ficar para o fim de 2026.
O post Remédio que dispensa jejum é mais potente que semaglutida oral, diz estudo na Lancet apareceu primeiro em Olhar Digital.
Powered by WPeMatico

 Tecnologia1 semana atrás
Tecnologia1 semana atrásOs doramas de cura que funcionam como um abraço e vão deixar o seu dia muito melhor
- Negócios1 semana atrás
Bancos Globais Adotam Home Office no Oriente Médio em Meio À Escalada de Tensões

 Tecnologia1 semana atrás
Tecnologia1 semana atrásCâmara aprova venda de medicamentos em supermercados

 Justiça5 dias atrás
Justiça5 dias atrásPor unanimidade, STF nega prisão domiciliar a Bolsonaro

 Cidades5 dias atrás
Cidades5 dias atrásSJB: IPTU com 20% de desconto na cota única até a próxima terça

 Geral5 dias atrás
Geral5 dias atrásCIDH condena operação policial que deixou mais de 120 mortos no Rio

 Esporte2 dias atrás
Esporte2 dias atrásFlamengo supera o Fluminense nos pênaltis e fatura tricampeonato carioca

 Economia3 dias atrás
Economia3 dias atrásGaleão será hub internacional com voo direto para Nova York























