Saúde
O que é a bronquiolite? Veja sintomas e tratamento
A bronquiolite é uma infecção respiratória que costuma preocupar pais e profissionais de saúde, principalmente durante os períodos de maior circulação de vírus. A doença é mais comum em bebês e crianças pequenas, e muita gente ainda tem dúvidas sobre como ela surge, quais são os sinais de alerta e quando procurar atendimento. O tema voltou ao debate por causa do aumento de casos e da atenção reforçada do Ministério da Saúde.
A doença atinge as vias aéreas mais finas, chamadas bronquíolos, e pode causar dificuldade para respirar, chiado no peito e muito desconforto. Como os sintomas lembram outras condições respiratórias, identificar a bronquiolite logo no início pode evitar complicações e acelerar o tratamento. Por isso, entender suas causas e formas de prevenção é essencial.
Leia mais:
- O que é a pneumonia bilateral que acometeu o Papa Francisco?
- Qual a diferença entre pneumonia viral e bacteriana?
- O que é a pneumonia silenciosa? Veja sintomas e tratamento
Com novas vacinas disponíveis e mais estudos voltados para o vírus sincicial respiratório (VSR), que é o principal responsável pela condição, a discussão ganhou ainda mais destaque. A seguir, você confere como a bronquiolite começa, quem corre mais risco, quais são os sintomas e como tratá-la de forma segura e eficaz.

O que é a bronquiolite?
A bronquiolite é a inflamação e obstrução dos bronquíolos causada quase sempre por infecção viral. O processo típico começa com uma infecção das vias aéreas superiores, coriza e tosse, progredindo em alguns pacientes para pequena inflamação e produção de muco nas vias aéreas inferiores. Quando os bronquíolos inflamam, acumulam secreções e o diâmetro interno diminui; em lactentes, esse estreitamento tem impacto grande porque suas vias aéreas já são estreitas por natureza, causando sibilos, esforço respiratório e risco de falência ventilatória em casos graves.
O agente mais frequentemente implicado é o vírus sincicial respiratório (VSR). Estudos epidemiológicos indicam que o VSR responde por cerca de 50% a 80% dos casos de bronquiolite, dependendo da região e da temporada, e é a principal causa de internações por bronquiolite. Outros vírus também podem causar o quadro, mas o VSR é o grande protagonista por sua capacidade de afetar recém-nascidos com maior severidade. Essas informações constam em revisões clínicas e em páginas técnicas de autoridades como CDC, ECDC e sociedades pediátricas.
O risco de evolução para bronquiolite sintomática e grave está ligado à via de exposição (gotículas, contato), carga viral e vulnerabilidades do hospedeiro. A transmissão ocorre por contato direto com secreções respiratórias, como mãos contaminadas, gotículas e superfícies; o período de incubação costuma variar entre 2 e 8 dias.
Ambientes com grande circulação de crianças e contato próximo, como maternidades, creches e hospitais, favorecem surtos. As orientações de controle de infecção enfatizam higiene das mãos, mascaramento na época de surtos e isolamento de casos sintomáticos como medidas básicas de prevenção comunitária.
Transmissão e grupos de risco
A bronquiolite é muito comum e potencialmente grave em bebês menores de seis meses, prematuros e crianças com doenças cardíacas congênitas ou imuno-comprometimento. Lactentes têm vias aéreas pequenas, resposta imune imatura e maior chance de desidratação, fatores que explicam por que internamentos e necessidade de suporte (oxigênio, hidratação venosa) são mais frequentes nessa faixa etária.
Dados de vigilância no Brasil mostraram, em 2025, alta carga de Síndrome Respiratória Aguda Grave por VSR em crianças menores de dois anos, o que motivou a incorporação de estratégias vacinais no SUS. A literatura pediátrica, incluindo documentos do AAP e da AAFP, descreve essas populações como prioritárias para profilaxia e vigilância.
Profissionais que tratam a doença enfatizam que o risco aumenta ainda mais se a criança nasceu prematura (principalmente menos que 29–32 semanas), se tem cardiopatia congênita hemodinamicamente significativa ou doenças pulmonares crônicas, como displasia broncopulmonar. Nesses grupos, a bronquiolite pode evoluir com insuficiência respiratória mais rapidamente e demandar internação em UTI pediátrica. Por isso, protocolos clínicos e documentos de sociedades médicas recomendam vigilância contínua e, quando elegíveis, medidas de proteção específicas para reduzir a chance de hospitalização.
Além dos pacientes de alto risco, praticamente todas as crianças vão apresentar pelo menos uma infecção por VSR nos primeiros dois anos de vida; a diferença está na gravidade. Assim, as políticas públicas recentes que incluem vacinação de gestantes ou oferta de anticorpos monoclonais para recém-nascidos visam proteger a janela de maior vulnerabilidade, quando a enfermidade tem maior chance de causar complicações.

Tipos, sintomas típicos e sinais de gravidade
Clinicamente, a bronquiolite costuma começar como um resfriado comum, com coriza, irritabilidade, perda de apetite e febre baixa. Após alguns dias, pode evoluir para tosse persistente, chiado, respiração acelerada, batimentos de asa nasal, gemência ao inspirar e dificuldade para alimentar-se.
Profissionais de emergência pediátrica usam critérios objetivos, como frequência respiratória por idade, uso de musculatura acessória e saturação de oxigênio, para decidir internação. Guias como os do CDC e da Mayo Clinic destacam que alimentação reduzida e sinais de desidratação também são motivos para avaliação urgente.
Sinais de gravidade que exigem busca imediata por atendimento médico incluem saturação de oxigênio persistentemente baixa, taquidispneia marcada, apneia, cianose (lábios ou pele arroxeados) e sonolência extrema ou irritabilidade que não melhora. Em unidades hospitalares, monitorização com oximetria, suporte de oxigênio, posicionamento e hidratação são as primeiras medidas; em casos mais graves pode ser necessário suporte ventilatório não invasivo ou ventilação mecânica. Essas recomendações aparecem em protocolos hospitalares e revisões clínicas que pautam a prática pediátrica.
O diagnóstico costuma ser clínico, apoiado por exame físico; testes virológicos (como PCR para VSR) podem ser úteis em contextos epidemiológicos ou para manejo em unidades de saúde, mas nem sempre são exigidos para decidir tratamento. Radiografia de tórax não é rotineira e geralmente reservada a casos que sugerem complicação ou diagnóstico alternativo. Essas nuances de diagnóstico e manejo constam em documentos técnicos de hospitais de referência e em guidelines internacionais.
Qual o tratamento e prevenção?
O tratamento da bronquiolite é, em grande parte, suporte. A maioria das crianças se recupera com medidas como manter a via aérea pérvia, hidratação adequada, controle da febre e monitorização da oxigenação. A American Academy of Pediatrics e revisões como a da AAFP enfatizam que broncodilatadores (como albuterol) não têm efeito consistente na melhora clínica e não são recomendados com frequência; o uso de corticosteróides e antibióticos também não é indicado exceto em situações específicas.
Para crianças de alto risco, há opções de profilaxia passiva já bem estabelecidas: o anticorpo monoclonal palivizumabe (Synagis) reduziu hospitalizações em grupos selecionados, em prematuros e cardiopatas, e é recomendado por sociedades pediátricas para indicações específicas. Mais recentemente, anticorpos monoclonais de ação prolongada e vacinas direcionadas ao VSR mostraram eficácia em reduzir casos graves e internações em estudos clínicos. A incorporação dessas intervenções em programas públicos exige análise de custo-efetividade e decisão regulatória.
A bronquiolite não costuma deixar sequelas respiratórias permanentes na maior parte das crianças, e a maioria dos casos tem resolução completa com suporte. Contudo, episódios graves na infância, ainda mais em bebês que necessitaram de ventilação mecânica ou internação prolongada, podem estar associados a maior risco de sibilância recorrente e, em alguns estudos, a aumento do risco de asma na infância posterior.
Sim, a bronquiolite pode ser fatal, principalmente em bebês com menos de dois anos, prematuros ou que já tenham outras condições de saúde.
Sim, mas a bronquiolite geralmente não tem cura medicamentosa específica, pois é causada por infecções virais que o corpo combate naturalmente.
O post O que é a bronquiolite? Veja sintomas e tratamento apareceu primeiro em Olhar Digital.
Powered by WPeMatico
Saúde
Obesidade está por trás de 10% das mortes por infecção no mundo – saiba o porquê
Um estudo divulgado na revista The Lancet aponta que os problemas relacionados à obesidade podem ser ainda mais graves do que se pensava. De acordo com o trabalho, 1 em cada 10 mortes relacionadas a infecções são atribuídas ao excesso de peso.
A doença, que já é considerada uma epidemia nos dias de hoje, pode impactar a resposta imunológica do corpo, tornando as pessoas mais vulneráveis a infecções. Cientistas de diversas partes do mundo estão investigando essa conexão e buscando entender as razões por trás desse fenômeno alarmante.
Trabalho pode ajudar a reduzir número de mortes
Estudos anteriores já mostraram que indivíduos com obesidade tendem a desenvolver complicações mais graves quando contaminados por vírus e bactérias. Agora, com essa nova pesquisa, a preocupação aumenta, buscando soluções que possam ajudar a mitigar esses riscos.
Uma das teorias que está ganhando força sugere que a inflamação crônica associada à obesidade pode prejudicar a eficácia do sistema imunológico. Essa condição cria um ambiente no corpo que pode favorecer a proliferação de infecções.

Excesso de peso pode prejudicar resposta imunológica do organismo (Imagem: grinvalds/iStock)
Portanto, entender essa dinâmica é crucial para criar estratégias de saúde pública que ajudem a prevenir complicações relacionadas à obesidade.
Além disso, os pesquisadores estão se perguntando se as vacinas têm a mesma eficácia em indivíduos com excesso de peso. Essa dúvida é ainda mais pertinente considerando o contexto atual, onde a vacinação se tornou uma prioridade global.
Leia mais
- Obesidade infantil ultrapassa desnutrição no mundo, diz Unicef
- Obesidade abdominal e perda muscular aumentam mortalidade
- Como bactérias na boca podem indicar risco de obesidade
Desafio global
- A ligação entre obesidade e mortes por infecções representa um desafio significativo para a saúde global.
- À medida que os cientistas continuam a desvendar os mecanismos por trás dessa relação, novas informações podem surgir.
- E estes dados são considerados fundamentais para possibilitar intervenções mais eficazes para proteger os grupos mais vulneráveis.
- Para isso, no entanto, novos estudos são necessários.
O post Obesidade está por trás de 10% das mortes por infecção no mundo – saiba o porquê apareceu primeiro em Olhar Digital.
Powered by WPeMatico
Saúde
Remédio que dispensa jejum é mais potente que semaglutida oral, diz estudo na Lancet

Um novo medicamento experimental chamado orforgliprona, da Eli Lilly, demonstrou resultados significativos para adultos que enfrentam a obesidade e o diabetes tipo 2. Em testes que duraram 72 semanas, os pacientes que utilizaram a substância conseguiram reduzir o peso corporal em até 9,6%.
Os dados, publicados na revista científica The Lancet, mostram que o remédio foi muito mais eficiente que o placebo. A grande vantagem prática é que se trata de uma pílula oral que não exige restrições de horário para comer ou beber água, o que torna o tratamento muito mais simples de seguir no dia a dia.
Além de emagrecer, o medicamento, que pertence à classe dos agonistas do receptor de GLP-1, ajudou a controlar o açúcar no sangue e melhorou indicadores da saúde do coração.
Orforgliprona supera semaglutida oral no controle do diabetes
Um estudo, chamado ACHIEVE-3, comparou diretamente o novo fármaco com a semaglutida oral (famosa versão em comprimido de tratamentos para diabetes) em 1.698 adultos. Durante um ano, os participantes tomaram doses diárias de 12 mg ou 36 mg de orforgliprona, ou doses de 7 mg ou 14 mg de semaglutida, sempre acompanhados de mudanças no estilo de vida.

Os números mostram uma vantagem clara: a dose de 36 mg da orforgliprona promoveu uma perda de peso de 8,9 kg, enquanto a semaglutida de 14 mg ficou em 5 kg. Isso significa que o medicamento experimental foi 73,6% mais potente para emagrecer do que o concorrente já disponível no mercado. No controle da glicose, a orforgliprona também venceu, reduzindo a hemoglobina glicada em 2,2%, contra 1,4% da semaglutida.
No entanto, o tratamento exige atenção aos efeitos colaterais. Assim como outros remédios da mesma família, a orforgliprona causa náuseas, diarreia e vômitos, principalmente no início do ajuste das doses. Um ponto de alerta é que o número de pessoas que desistiram do tratamento por não suportarem esses efeitos foi maior no novo medicamento (entre 8,7% e 9,7%) do que na semaglutida (cerca de 4,5% a 4,9%).
Apesar do desconforto gástrico, a substância trouxe melhorias no colesterol e na pressão arterial dos voluntários. Quanto à segurança, as mortes registradas durante os testes globais não tiveram relação comprovada com o uso do remédio. A fabricante Eli Lilly agora aguarda a decisão do FDA, a Anvisa dos Estados Unidos, para liberar o uso contra a obesidade no próximo trimestre. O pedido para o tratamento específico de diabetes tipo 2 deve ficar para o fim de 2026.
O post Remédio que dispensa jejum é mais potente que semaglutida oral, diz estudo na Lancet apareceu primeiro em Olhar Digital.
Powered by WPeMatico
Saúde
Cientistas criam polímero que “descarta” proteínas do câncer
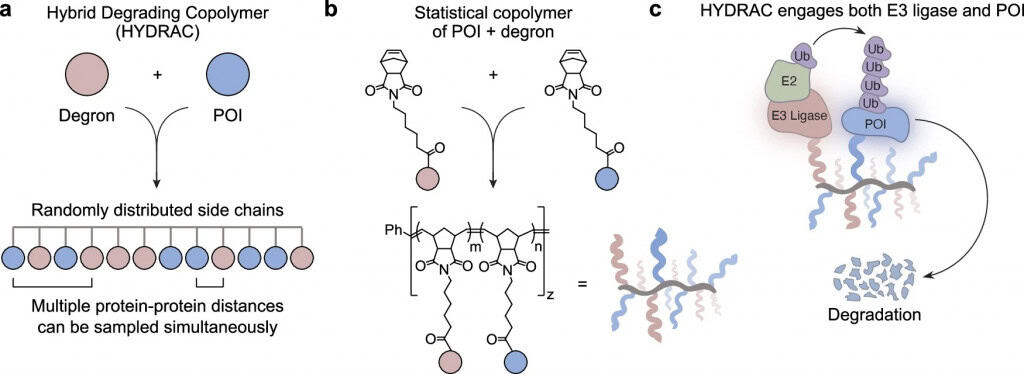
Pesquisadores da Universidade Northwestern, nos Estados Unidos, desenvolveram uma estratégia para eliminar proteínas associadas ao câncer que resistem às abordagens tradicionais de tratamento. Em vez de tentar bloquear sua atividade, a proposta é direcioná-las ao sistema interno de descarte das células, promovendo sua degradação e, como consequência, a morte das células tumorais.
O estudo foi publicado nesta terça-feira (24) na revista científica Nature Communications. A pesquisa apresenta uma nova classe de polímeros semelhantes a proteínas, chamados de PLPs, capazes de capturar proteínas cancerígenas e conduzi-las à maquinaria celular responsável por degradá-las.
Nova abordagem mira proteínas “indrogáveis”
Como prova de conceito, os cientistas testaram uma classe específica desses polímeros, denominada HYDRACs (HYbrid DegRAding Copolymers), contra duas proteínas consideradas especialmente difíceis de atingir: MYC e KRAS. Ambas estão associadas ao crescimento descontrolado de diversos tipos de câncer e, apesar de décadas de esforços, continuam resistentes à maioria das terapias disponíveis, incluindo pequenas moléculas e anticorpos.
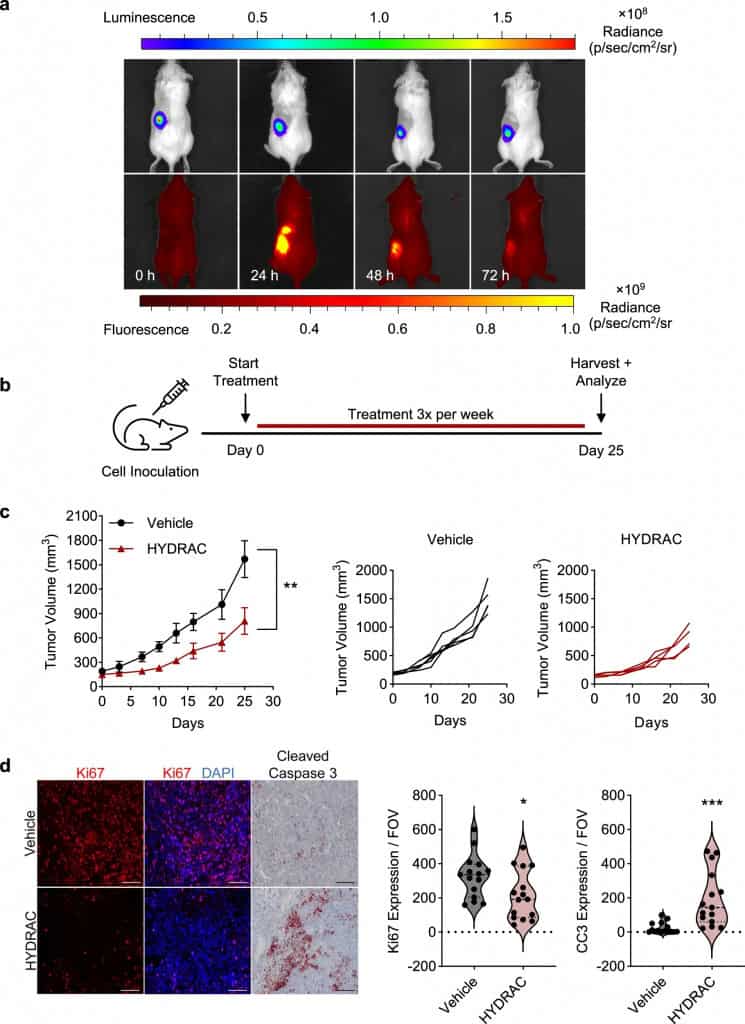
Em culturas celulares, os HYDRACs localizaram e degradaram seletivamente as proteínas MYC e KRAS em diferentes linhagens de células cancerígenas. Em modelos animais com tumores impulsionados por MYC, os polímeros se acumularam nas massas tumorais, reduziram a proliferação celular e interromperam o crescimento do tumor.

Segundo Nathan Gianneschi, que liderou o estudo na Northwestern, MYC e KRAS estão presentes em uma grande parcela dos cânceres humanos, frequentemente nos mais agressivos, e as opções terapêuticas eficazes ainda são limitadas. Ele afirma que a equipe desenvolveu uma solução baseada em química de polímeros capaz de conectar proteínas desordenadas ao sistema celular que as degrada, algo que não havia sido demonstrado antes nesses alvos.
Como funcionam os HYDRACs
Diferentemente de terapias que bloqueiam a função de uma proteína, os HYDRACs integram a classe dos degradadores de proteínas direcionados. Em vez de inibir, eles marcam a proteína para destruição. Enquanto degradadores convencionais dependem de pequenas moléculas, cuja eficácia é limitada quando a proteína não possui bolsões de ligação bem definidos, os HYDRACs adotam outra estratégia.
Cada polímero apresenta múltiplas cópias de peptídeos que reconhecem a proteína-alvo e sinais moleculares que recrutam a maquinaria de degradação da célula. De acordo com Gianneschi, o mecanismo funciona como se o polímero tivesse “duas mãos”: uma se liga à proteína e a outra ao sistema de descarte celular, aproximando ambos.
No caso da proteína KRAS, presente em cerca de 25% dos cânceres humanos, incluindo tumores pancreáticos e colorretais, os HYDRACs degradaram diferentes variantes mutadas em células cancerígenas. Os pesquisadores destacam que, como a estratégia elimina a proteína inteira, mutações que normalmente conferem resistência a medicamentos tendem a ter menos impacto.
Leia mais:
- Câncer de mama e as descobertas tecnológicas que mudaram a medicina
- Como a cera de ouvido ajuda na detecção do câncer?
- Ultraprocessados podem dar câncer de pulmão? Entenda o caso
Próximos passos
Embora o foco inicial tenha sido o câncer, a equipe planeja adaptar a tecnologia para proteínas relacionadas a doenças neurodegenerativas, inflamatórias e metabólicas. A empresa derivada da universidade, Grove Biopharma, licenciou a propriedade intelectual e trabalha no avanço da plataforma denominada Bionic Biologics, com o objetivo de acelerar o desenvolvimento terapêutico.
O estudo, intitulado “Heterobifunctional proteomimetic polymers for targeted degradation of MYC and KRAS”, recebeu apoio do Willens Center for Nano Oncology, do International Institute of Nanotechnology e do Liz and Eric Lefkofsky Innovation Research Award.
O post Cientistas criam polímero que “descarta” proteínas do câncer apareceu primeiro em Olhar Digital.
Powered by WPeMatico

 Tecnologia1 semana atrás
Tecnologia1 semana atrásA nova série dos criadores de Stranger Things que vai mudar o jeito de ver o suspense

 Justiça Eleitoral1 semana atrás
Justiça Eleitoral1 semana atrásTSE aprova regras para as eleições de 2026; Confira

 Internacional1 semana atrás
Internacional1 semana atrásTrump justifica que ataques ao Irã são para defender norte-americanos

 Tecnologia1 semana atrás
Tecnologia1 semana atrásOs doramas de cura que funcionam como um abraço e vão deixar o seu dia muito melhor

 Cidades1 semana atrás
Cidades1 semana atrásSJB realiza campanha pelas vítimas das chuvas em Minas Gerais

 Saúde1 semana atrás
Saúde1 semana atrásObesidade está por trás de 10% das mortes por infecção no mundo – saiba o porquê
- Negócios7 dias atrás
Bancos Globais Adotam Home Office no Oriente Médio em Meio À Escalada de Tensões

 Tecnologia1 semana atrás
Tecnologia1 semana atrásJornalista do Olhar Digital descreve sábado de tensão em Dubai