Saúde
Memória inflamatória na pele: entenda por que as lesões da psoríase aparecem no mesmo lugar
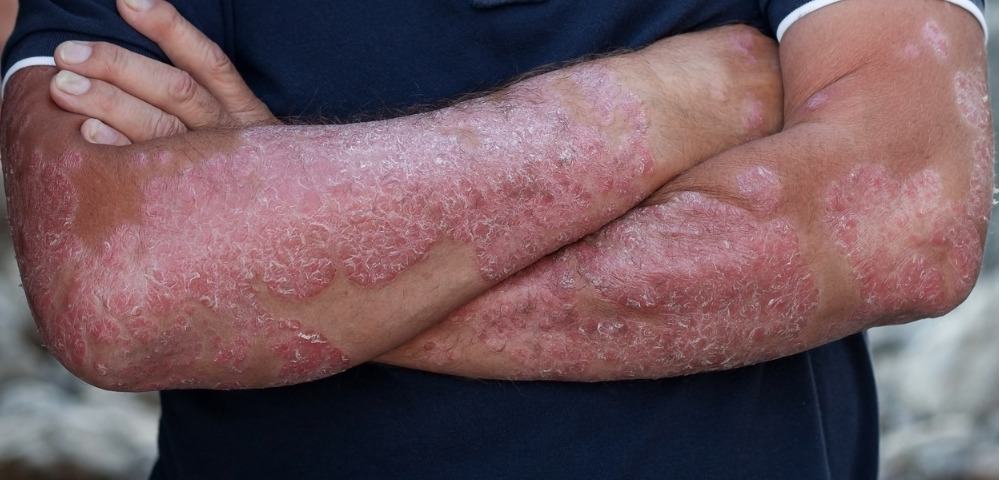
A tendência de as lesões na pele causadas pela psoríase reaparecerem nos mesmos locais, mesmo após o tratamento, está relacionada ao conceito de memória inflamatória. É um dos fenômenos intrigantes da psoríase e para entender um pouco mais sobre isso, primeiro vamos explicar sobre a doença.
A psoríase é uma doença inflamatória crônica da pele, caracterizada por lesões avermelhadas, descamativas e, muitas vezes, pruriginosas. Ela ocorre devido a uma combinação de fatores genéticos, imunológicos e ambientais, que levam a uma resposta imune desregulada, resultando em uma produção excessiva de células da pele (queratinócitos) e inflamação.
É comum que pessoas com psoríase relatem que as lesões tendem a reaparecer nos mesmos locais onde já ocorreram anteriormente. Essa característica é amplamente observada e está relacionado ao conceito de memória inflamatória, que explica como o sistema imunológico “lembra” os locais onde houve inflamação prévia.
Mas como o sistema imunológico “lembra” dos locais de inflamação? Na psoríase, células imunes residentes na pele, como as células T de memória, permanecem nos locais onde houve lesões, mesmo após a melhora clínica. Essas células são reativadas por gatilhos ambientais (como estresse, infecções ou traumas na pele), levando ao retorno da inflamação e das lesões no mesmo local.
Leia mais:
- Por que coçar a cabeça e demais partes do corpo é tão bom?
- Alergia ao Sol realmente existe? Entenda
- Quando nossa pele está coçando, devemos coçar? Estudo responde
Como funciona a memória inflamatória?

Agora que já entendemos o que é a memória inflamatória, vamos explicar como funciona esse mecanismo do sistema imunológico.
- Células T de memória: depois que uma lesão de psoríase desaparece, algumas células de defesa (células T de memória) permanecem na pele. Elas guardam “lembranças” da inflamação anterior e, quando detectam determinados estímulos, ativam novamente a inflamação, fazendo a psoríase reaparecer.
- Mudanças na pele: mesmo após a melhora das lesões, a pele continua alterada ao nível molecular e estrutural, tornando-se mais vulnerável a novos episódios da doença.
- Fatores externos: situações como estresse, infecções, lesões na pele (como arranhões ou cortes) e até mudanças climáticas podem engatilhar essas células de memória e desencadear novas crises de psoríase.
Memória inflamatória ou fenômeno de Koebner? Entenda a diferença
É comum que as lesões da psoríase apareçam repetidamente em certas áreas, mas esse processo pode ser confundido com outro mecanismo conhecido como fenômeno de Koebner. Ambos estão ligados à doença, mas funcionam de maneiras diferentes.
O fenômeno de Koebner (também chamado de resposta isomórfica) ocorre quando novas lesões surgem em áreas da pele que sofreram traumas, como cortes, queimaduras ou pressão constante. Em pessoas com psoríase, isso significa que novas lesões podem aparecer em locais onde a pele foi danificada, mesmo que anteriormente não houvesse placas de psoríase ali.
No entanto, o fenômeno de Koebner explica o aparecimento de lesões em locais que antes não tinham psoríase, mas não necessariamente a recorrência nos mesmos pontos. Para isso, entramos no conceito de memória inflamatória.
Já a memória inflamatória, como falamos, é o motivo pelo qual as lesões tendem a voltar nos mesmos lugares, mesmo sem a presença de um novo trauma. Isso acontece porque as células de memória e as alterações na pele tornam esses locais mais sensíveis à inflamação.
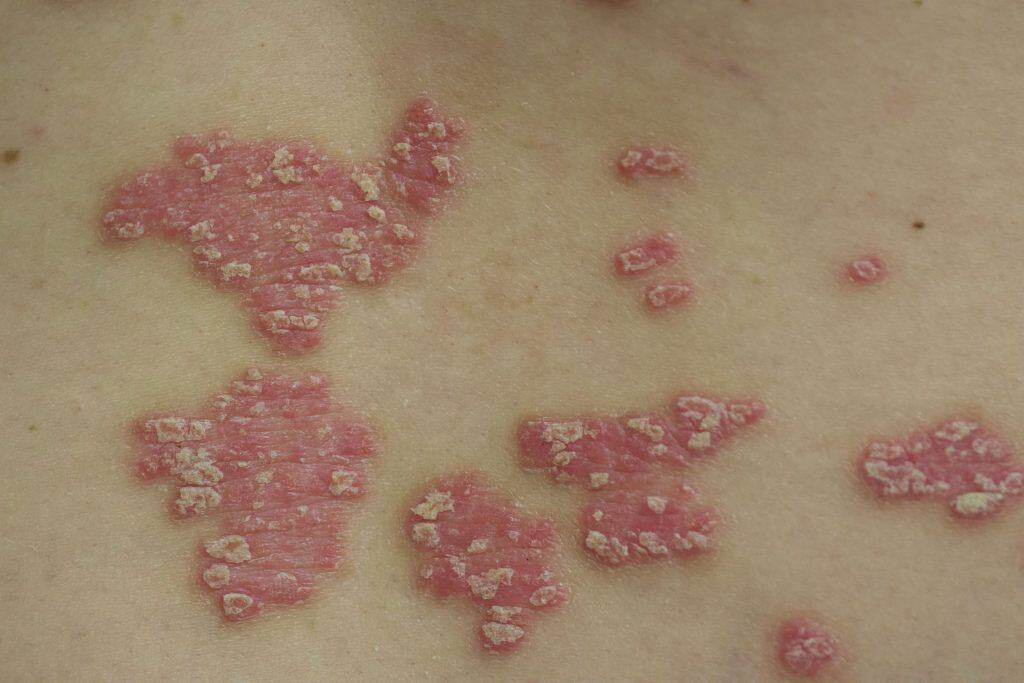
Controle da psoríase: um tratamento contínuo
Agora que você já entendeu que a psoríase é uma doença inflamatória crônica da pele, vamos nos aprofundar sobre os três fatores principais que estão ligados à sua recorrência e persistência: estímulos recorrentes, microambiente alterado e resposta imunológica local.
1. Estímulos recorrentes
São gatilhos que reativam a inflamação e o ciclo de formação das lesões de psoríase. Esses gatilhos podem ser internos ou externos e incluem:
- Traumas na pele (fenômeno de Koebner) podem desencadear novas lesões em áreas previamente afetadas ou até em novas regiões.
- Infecções bacterianas (como as causadas por Streptococcus) ou virais podem reativar a resposta imune e piorar a psoríase.
- Estresse emocional é um gatilho comum, pois afeta o sistema imunológico e pode exacerbar a inflamação.
- Mudanças climáticas, especialmente o frio e a baixa umidade, podem ressecar a pele e agravar as lesões.
- Certos medicamentos, como betabloqueadores e lítio, podem piorar a psoríase em algumas pessoas.
Esses estímulos ativam células imunes residentes na pele, como as células T de memória, que iniciam novamente a cascata inflamatória.
2. Microambiente alterado
A pele afetada pela psoríase apresenta um microambiente alterado, que facilita a recorrência das lesões. Esse microambiente é caracterizado por:
- Pele espessada e hiperproliferativa: na psoríase, os queratinócitos (células da pele) se multiplicam de forma acelerada, levando ao espessamento da pele e à formação de placas.
- Vascularização aumentada: há um aumento na formação de vasos sanguíneos (angiogênese) na pele psoriásica, o que contribui para a inflamação e a vermelhidão.
- Alterações na barreira cutânea: a pele com psoríase tem uma função de barreira comprometida, o que a torna mais suscetível a irritações e infecções.
- Acúmulo de células imunes: células T de memória, neutrófilos e outras células inflamatórias permanecem na pele mesmo após a melhora clínica, prontas para serem reativadas.
Esse microambiente alterado cria um ciclo vicioso, no qual a inflamação persistente mantém as alterações na pele, e essas alterações, por sua vez, perpetuam a inflamação.
3. Resposta imunológica
O sistema imunológico tem um papel essencial na recorrência da psoríase. Ele funciona como um “sistema de defesa”, mas na doença acaba ficando desregulado e provocando inflamações crônicas na pele. Três fatores principais explicam como isso acontece.
Em primeiro lugar, as células de defesa ficam hiperativas. Na psoríase, certas células do sistema imunológico, chamadas células T, ficam superativadas. Elas liberam substâncias que aumentam a inflamação e fazem com que as células da pele se multipliquem muito rápido, formando as placas da psoríase.
Em segundo lugar, algumas dessas células T permanecem na pele mesmo depois que as lesões desaparecem. Se um gatilho, como estresse ou lesão na pele, aparecer novamente, essas células “lembram” da inflamação e fazem a psoríase voltar no mesmo lugar.
Por fim, embora a psoríase ainda não seja considerada totalmente uma doença autoimune, há indícios de que o sistema imunológico pode estar atacando equivocadamente células da própria pele, contribuindo para os surtos da doença.
Essa ativação constante do sistema imunológico é um dos motivos pelos quais a psoríase precisa de tratamento contínuo, ajudando a reduzir a inflamação e impedir que novas crises aconteçam.
Como esses fatores se relacionam
Os três fatores – estímulos recorrentes, microambiente alterado e resposta imunológica – atuam juntos para manter a psoríase ativa. Quando a pele é exposta a gatilhos como estresse, lesões ou infecções, o sistema imunológico responde rapidamente, reativando a inflamação nos mesmos locais.
O microambiente alterado da pele facilita essa resposta ao manter células imunes em alerta constante, favorecendo a inflamação prolongada. Além disso, a memória inflamatória, por meio das células T de memória, faz com que o organismo reconheça rapidamente a área onde a psoríase já esteve, reiniciando o processo inflamatório e criando um ciclo de recorrência das lesões.
Não, psoríase e dermatite são diferentes: a primeira é uma doença autoimune com placas espessas, enquanto a segunda é uma inflamação da pele, muitas vezes ligada a alergias ou irritações. 
Saiba mais sobre estudo que identifica a origem da psoríase, publicado na revista Nature Communications, clicando aqui.
O post Memória inflamatória na pele: entenda por que as lesões da psoríase aparecem no mesmo lugar apareceu primeiro em Olhar Digital.
Powered by WPeMatico
Saúde
Sobe para 140 número de casos confirmados de Mpox no país, em 2026

O número de casos confirmados de Mpox no país subiu para 140 desde o início de 2026. Não houve registro de mortes decorrentes da doença no período. Os casos suspeitos somam 539; além de 9 prováveis. Os dados são do Ministério da Saúde e foram atualizados nesta segunda-feira (9).![]()
![]()
Em janeiro, o número de casos confirmados e prováveis totalizou 68; em fevereiro, 70; e em março, 11. No ano, o estado que mais registrou casos da doença foi São Paulo (93), seguido pelo Rio de Janeiro (18) e Rondônia (11).
Mpox
A Mpox é uma doença do mesmo gênero da varíola humana, mas geralmente menos letal. Trata-se de uma doença zoonótica viral em que a transmissão para humanos pode ocorrer por meio do contato com pessoas infectadas pelo Mpox vírus, materiais contaminados com o vírus, ou animais silvestres infectados.
Os sinais e sintomas, em geral, incluem erupção cutânea ou lesões de pele, linfonodos inchados (ínguas), febre, dor de cabeça, dores no corpo, calafrio, e fraqueza.
Pessoas com sintomas compatíveis devem procurar uma unidade de saúde para avaliação. Recomenda-se evitar o contato próximo com outras pessoas.
Saúde
Obesidade está por trás de 10% das mortes por infecção no mundo – saiba o porquê
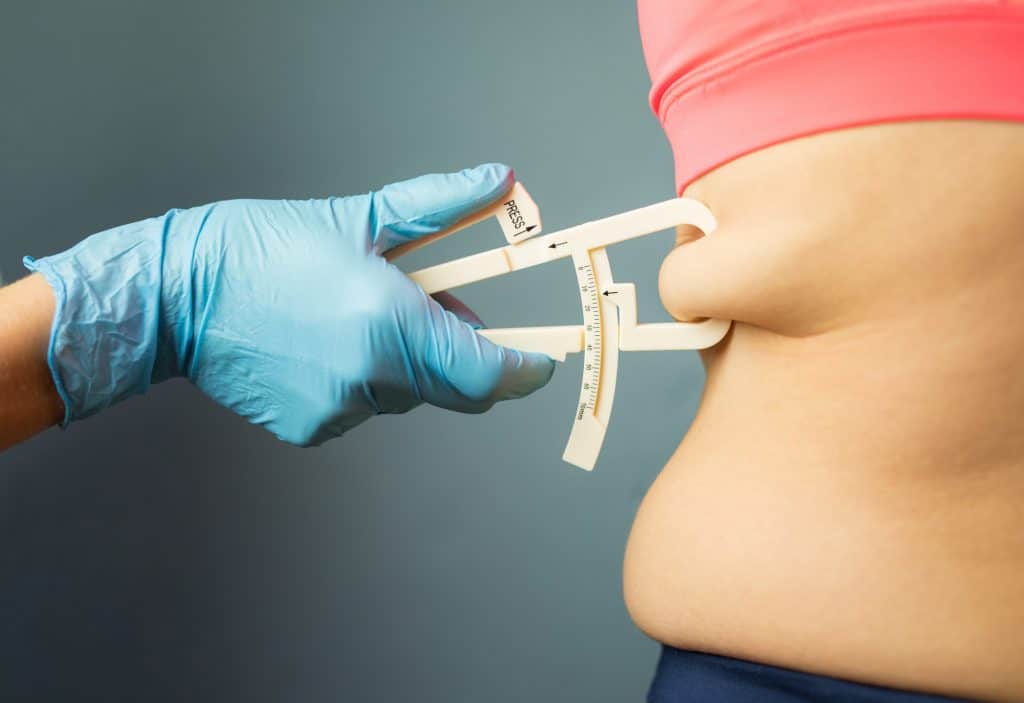
Um estudo divulgado na revista The Lancet aponta que os problemas relacionados à obesidade podem ser ainda mais graves do que se pensava. De acordo com o trabalho, 1 em cada 10 mortes relacionadas a infecções são atribuídas ao excesso de peso.
A doença, que já é considerada uma epidemia nos dias de hoje, pode impactar a resposta imunológica do corpo, tornando as pessoas mais vulneráveis a infecções. Cientistas de diversas partes do mundo estão investigando essa conexão e buscando entender as razões por trás desse fenômeno alarmante.
Trabalho pode ajudar a reduzir número de mortes
Estudos anteriores já mostraram que indivíduos com obesidade tendem a desenvolver complicações mais graves quando contaminados por vírus e bactérias. Agora, com essa nova pesquisa, a preocupação aumenta, buscando soluções que possam ajudar a mitigar esses riscos.
Uma das teorias que está ganhando força sugere que a inflamação crônica associada à obesidade pode prejudicar a eficácia do sistema imunológico. Essa condição cria um ambiente no corpo que pode favorecer a proliferação de infecções.

Excesso de peso pode prejudicar resposta imunológica do organismo (Imagem: grinvalds/iStock)
Portanto, entender essa dinâmica é crucial para criar estratégias de saúde pública que ajudem a prevenir complicações relacionadas à obesidade.
Além disso, os pesquisadores estão se perguntando se as vacinas têm a mesma eficácia em indivíduos com excesso de peso. Essa dúvida é ainda mais pertinente considerando o contexto atual, onde a vacinação se tornou uma prioridade global.
Leia mais
- Obesidade infantil ultrapassa desnutrição no mundo, diz Unicef
- Obesidade abdominal e perda muscular aumentam mortalidade
- Como bactérias na boca podem indicar risco de obesidade
Desafio global
- A ligação entre obesidade e mortes por infecções representa um desafio significativo para a saúde global.
- À medida que os cientistas continuam a desvendar os mecanismos por trás dessa relação, novas informações podem surgir.
- E estes dados são considerados fundamentais para possibilitar intervenções mais eficazes para proteger os grupos mais vulneráveis.
- Para isso, no entanto, novos estudos são necessários.
O post Obesidade está por trás de 10% das mortes por infecção no mundo – saiba o porquê apareceu primeiro em Olhar Digital.
Powered by WPeMatico
Saúde
Remédio que dispensa jejum é mais potente que semaglutida oral, diz estudo na Lancet

Um novo medicamento experimental chamado orforgliprona, da Eli Lilly, demonstrou resultados significativos para adultos que enfrentam a obesidade e o diabetes tipo 2. Em testes que duraram 72 semanas, os pacientes que utilizaram a substância conseguiram reduzir o peso corporal em até 9,6%.
Os dados, publicados na revista científica The Lancet, mostram que o remédio foi muito mais eficiente que o placebo. A grande vantagem prática é que se trata de uma pílula oral que não exige restrições de horário para comer ou beber água, o que torna o tratamento muito mais simples de seguir no dia a dia.
Além de emagrecer, o medicamento, que pertence à classe dos agonistas do receptor de GLP-1, ajudou a controlar o açúcar no sangue e melhorou indicadores da saúde do coração.
Orforgliprona supera semaglutida oral no controle do diabetes
Um estudo, chamado ACHIEVE-3, comparou diretamente o novo fármaco com a semaglutida oral (famosa versão em comprimido de tratamentos para diabetes) em 1.698 adultos. Durante um ano, os participantes tomaram doses diárias de 12 mg ou 36 mg de orforgliprona, ou doses de 7 mg ou 14 mg de semaglutida, sempre acompanhados de mudanças no estilo de vida.

Os números mostram uma vantagem clara: a dose de 36 mg da orforgliprona promoveu uma perda de peso de 8,9 kg, enquanto a semaglutida de 14 mg ficou em 5 kg. Isso significa que o medicamento experimental foi 73,6% mais potente para emagrecer do que o concorrente já disponível no mercado. No controle da glicose, a orforgliprona também venceu, reduzindo a hemoglobina glicada em 2,2%, contra 1,4% da semaglutida.
No entanto, o tratamento exige atenção aos efeitos colaterais. Assim como outros remédios da mesma família, a orforgliprona causa náuseas, diarreia e vômitos, principalmente no início do ajuste das doses. Um ponto de alerta é que o número de pessoas que desistiram do tratamento por não suportarem esses efeitos foi maior no novo medicamento (entre 8,7% e 9,7%) do que na semaglutida (cerca de 4,5% a 4,9%).
Apesar do desconforto gástrico, a substância trouxe melhorias no colesterol e na pressão arterial dos voluntários. Quanto à segurança, as mortes registradas durante os testes globais não tiveram relação comprovada com o uso do remédio. A fabricante Eli Lilly agora aguarda a decisão do FDA, a Anvisa dos Estados Unidos, para liberar o uso contra a obesidade no próximo trimestre. O pedido para o tratamento específico de diabetes tipo 2 deve ficar para o fim de 2026.
O post Remédio que dispensa jejum é mais potente que semaglutida oral, diz estudo na Lancet apareceu primeiro em Olhar Digital.
Powered by WPeMatico

 Tecnologia1 semana atrás
Tecnologia1 semana atrásOs doramas de cura que funcionam como um abraço e vão deixar o seu dia muito melhor
- Negócios1 semana atrás
Bancos Globais Adotam Home Office no Oriente Médio em Meio À Escalada de Tensões

 Justiça5 dias atrás
Justiça5 dias atrásPor unanimidade, STF nega prisão domiciliar a Bolsonaro

 Tecnologia1 semana atrás
Tecnologia1 semana atrásCâmara aprova venda de medicamentos em supermercados

 Cidades5 dias atrás
Cidades5 dias atrásSJB: IPTU com 20% de desconto na cota única até a próxima terça

 Geral5 dias atrás
Geral5 dias atrásCIDH condena operação policial que deixou mais de 120 mortos no Rio

 Economia3 dias atrás
Economia3 dias atrásGaleão será hub internacional com voo direto para Nova York

 Esporte2 dias atrás
Esporte2 dias atrásFlamengo supera o Fluminense nos pênaltis e fatura tricampeonato carioca























