Saúde
Pré-eclâmpsia: o que é e como ocorre essa complicação na gravidez?

A gravidez é um período especial, mas também pode trazer desafios inesperados para a saúde da mãe e do bebê. Entre as complicações mais graves, a pré-eclâmpsia se destaca como uma condição que requer atenção e cuidado médico. Caracterizada por hipertensão arterial e presença de proteínas na urina após a 20ª semana de gestação, ela afeta cerca de 5% a 8% das gestantes em todo o mundo.
Embora ainda não se conheça completamente sua causa, acredita-se que fatores genéticos, ambientais e hábitos de vida possam influenciar seu desenvolvimento.
Essa condição pode ocorrer em diferentes estágios da gravidez, mas é mais comum no terceiro trimestre. Quando não tratada, pode evoluir para situações mais graves, como eclâmpsia ou síndrome HELLP, colocando em risco a vida da mãe e do bebê.
Com diagnóstico precoce e manejo adequado, no entanto, é possível garantir uma gestação mais segura. Agora, você entenderá o que é a pré-eclâmpsia, suas causas, sintomas e como ocorre o tratamento.
O que é e como ocorre a pré-eclâmpsia?
A pré-eclâmpsia é uma complicação específica da gravidez que envolve o aumento da pressão arterial e problemas nos rins, como a presença de proteínas na urina (proteinúria). Vamos detalhar os principais aspectos dessa condição.

Em que momento da gravidez ocorre a pré-eclâmpsia?
A pré-eclâmpsia geralmente surge após a 20ª semana de gestação e se manifesta com mais frequência no terceiro trimestre. Em alguns casos raros, pode ocorrer antes da 20ª semana ou logo após o parto. Embora a condição geralmente apareça apenas uma vez por gravidez, mulheres com histórico de pré-eclâmpsia estão em maior risco de apresentá-la novamente em gestações futuras.
O acompanhamento médico regular, especialmente para mulheres com fatores de risco, é essencial para um diagnóstico precoce e manejo eficaz.
O que causa a pré-eclâmpsia?
Embora a causa exata ainda não seja completamente compreendida, a pré-eclâmpsia está associada a problemas no desenvolvimento dos vasos sanguíneos da placenta. Esses vasos, que deveriam ser amplos e flexíveis, podem se tornar estreitos e rígidos, prejudicando o fluxo sanguíneo.
Fatores como predisposição genética, obesidade, pressão arterial crônica, diabetes e gravidez em mulheres muito jovens ou acima dos 40 anos podem aumentar o risco. Estilo de vida, como alimentação inadequada e sedentarismo, também pode desempenhar um papel importante.
Sintomas da pré-eclâmpsia
Os sintomas variam de leves a graves e incluem:
- Pressão arterial elevada (acima de 140/90 mmHg);
- Inchaço nas mãos, rosto e tornozelos;
- Dores de cabeça persistentes;
- Alterações na visão, como visão turva ou sensibilidade à luz;
- Dor na parte superior do abdômen;
- Ganho de peso súbito e significativo.
É importante ressaltar que algumas mulheres podem não apresentar sintomas evidentes, o que torna essencial o acompanhamento pré-natal regular.

Leia também:
- Veja quais são as principais mudanças no corpo durante a gravidez
- Qual a quantidade ideal de calorias para ter uma gravidez saudável?
- Gravidez: por que enjoos tendem a piorar pela manhã?
Consequências da pré-eclâmpsia para a mãe e o bebê
Consequências imediatas
Para a mãe, a pré-eclâmpsia pode levar a complicações graves, como:
- Insuficiência renal;
- Hemorragias;
- Eclâmpsia (convulsões perigosas).
Para o bebê, a redução do fluxo sanguíneo pode causar restrição de crescimento intrauterino, nascimento prematuro e, em casos graves, até a morte.
Efeitos a longo prazo
Mulheres que tiveram pré-eclâmpsia possuem maior risco de desenvolver hipertensão e doenças cardiovasculares no futuro. Para os bebês, complicações como baixo peso ao nascer podem levar a problemas de saúde ao longo da vida.
Hábitos alimentares, fatores genéticos e prevenção
Embora nem todos os casos possam ser evitados, adotar um estilo de vida saudável pode reduzir o risco. Alimentação balanceada, rica em frutas, verduras e baixo teor de sódio, junto com a prática de exercícios físicos moderados, é recomendada.
A predisposição genética desempenha um papel significativo, especialmente em mulheres com histórico familiar de pré-eclâmpsia. Mulheres em grupos de risco devem informar seus médicos para um acompanhamento mais rigoroso.
Diagnóstico e sinais prévios
O diagnóstico é feito por meio de exames de pressão arterial, análises de urina e, em alguns casos, exames de sangue para verificar a função renal e hepática. Alguns sinais prévios incluem pressão arterial elevada persistente e inchaço incomum, o que reforça a importância do pré-natal regular.

Tratamento e manejo da pré-eclâmpsia
O único tratamento definitivo para a pré-eclâmpsia é o parto. No entanto, em casos leves, a condição pode ser gerenciada até que o bebê esteja suficientemente desenvolvido. Isso inclui:
- Monitoramento constante da pressão arterial;
- Uso de medicamentos para controlar a pressão;
- Repouso e hidratação.
Em casos graves, pode ser necessário antecipar o parto para proteger a vida da mãe e do bebê.
Perguntas frequentes sobre a pré-eclâmpsia
A causa exata é desconhecida, mas está relacionada a problemas nos vasos sanguíneos da placenta. Fatores genéticos, condições de saúde pré-existentes e estilo de vida podem contribuir.
Sim, se não tratada, a pré-eclâmpsia pode levar a complicações fatais para a mãe e o bebê, como eclâmpsia, insuficiência renal e morte intrauterina.
Sim, mulheres que tiveram pré-eclâmpsia em uma gravidez têm maior risco de desenvolvê-la novamente em futuras gestações.
A pré-eclâmpsia é uma condição séria, mas que pode ser gerenciada com acompanhamento médico adequado. O pré-natal de qualidade é a principal ferramenta para detectar e tratar a condição, garantindo maior segurança para a mãe e o bebê.
As informações presentes neste texto têm caráter informativo e não substituem a orientação de profissionais de saúde. Consulte um médico ou especialista para avaliar o seu caso.
O post Pré-eclâmpsia: o que é e como ocorre essa complicação na gravidez? apareceu primeiro em Olhar Digital.
Powered by WPeMatico
Saúde
Namorar uma IA faz bem à saúde? Veja o que diz a medicina

Hoje, com a popularização das inteligências artificiais por meio de chats, muitas pessoas usam esses serviços para mais do que apenas pedir informações ou ajuda para resumir textos. Temos visto diversos internautas que relatam conversar com IAs para desabafar, pedir conselhos ou até mesmo como se fosse um amigo virtual.
No entanto, alguns vão além da amizade e desenvolvem um relacionamento romântico com o sistema. Mas será que essa prática é saudável ou pode causar algum problema? Veja mais sobre isso a seguir.
Namorar uma IA faz bem à saúde?
Como funciona uma IA romântica?

IAs românticas são sistemas projetados para simular interações afetivas com os usuários. Elas usam tecnologias como processamento de linguagem natural, aprendizado de máquina, reconhecimento de voz e, em alguns casos, avatares gráficos ou robôs físicos.
Plataformas como Replika, Luna, Candy.ai e SoulGen são exemplos de bots que aprendem com cada conversa, memorizam preferências e adaptam o tom de voz e linguagem ao humor do usuário. Essas IAs podem:
- Demonstrar empatia, carinho e até “paixão”;
- Escrever mensagens e cartas de amor personalizadas;
- Adaptar as interações para parecerem cada vez mais realistas;
- “Treinar” habilidades sociais com base no diálogo;
- Ser integradas a experiências imersivas em realidade aumentada ou virtual.

Com o tempo, o cérebro humano pode reagir a essas interações de forma semelhante ao que acontece em relações reais, ativando regiões ligadas ao afeto e ao apego.
Como é possível namorar uma IA?
Primeiro, podemos questionar se é possível uma pessoa amar uma IA. Do ponto de vista emocional e psicológico, sim. O afeto, segundo a psicologia, é resultado de comportamentos e interações que satisfazem desejos ou necessidades emocionais. Uma IA pode simular esses comportamentos com tanta perfeição que o usuário atribui sentimentos reais à relação.
Estudos em psicologia comportamental mostram que é possível desenvolver amor por qualquer coisa com a qual interagimos intensamente, seja um pet virtual como o Tamagotchi, seja uma IA programada para dizer “eu te amo”.

Esses “namoros” acontecem principalmente via aplicativos ou chats com avatares digitais. O usuário escolhe um parceiro virtual, define aparência, traços de personalidade e inicia um relacionamento fictício. Com interações diárias, a IA aprende a responder com base nas emoções e desejos do usuário, criando uma sensação de intimidade e compreensão.
Muitas pessoas buscam esse tipo de relação por curiosidade, solidão, ansiedade social ou traumas afetivos. Para alguns, a IA representa um espaço seguro para se expressar sem medo de julgamento.
O filme “Ela” já imaginava isso
O filme Ela (Her, 2013), dirigido por Spike Jonze, já antecipava esse cenário. Nele, Theodore (Joaquin Phoenix), um homem solitário, se apaixona por sua assistente virtual, Samantha (voz de Scarlett Johansson), que passa a desenvolver uma personalidade própria.

Na época, o enredo parecia pura ficção. Hoje, com o avanço da IA e sua presença no cotidiano, relações parecidas com a do filme já acontecem na vida real e de forma cada vez mais comum.
Riscos e preocupações para a saúde
Apesar de parecer inofensivo à primeira vista, especialistas alertam para diversos riscos:
- Crescimento emocional prejudicado: a dependência de uma IA pode impedir que a pessoa desenvolva resiliência emocional e habilidades sociais reais.
- Isolamento social: o excesso de vínculo com a IA pode afastar o indivíduo de conexões humanas.
- Expectativas irreais: como a IA está sempre disponível e é programada para agradar, pode gerar frustração nas relações humanas, que são naturalmente imperfeitas.
- Falsa intimidade: a ilusão de estar em um relacionamento pode levar a sofrimento real quando há falhas no sistema ou por interrupção do serviço
- Privacidade e manipulação: ao se abrir emocionalmente com um sistema digital, o usuário pode expor dados sensíveis e ficar vulnerável a manipulação emocional por algoritmos de engajamento.
Leia mais
- IA cupido? Apps de namoro apostam na tecnologia para matches
- Namoradas virtuais com IA; conheça a nova moda
- Tinder testa ferramenta de IA que ajuda usuários a selecionar fotos mais bonitas
O que diz a medicina e a psicologia?
A comunidade médica ainda debate os efeitos dos vínculos emocionais com inteligências artificiais. Embora algumas pesquisas indiquem que essas interações podem aliviar a solidão e até auxiliar em terapias, especialistas alertam que, em pessoas mais vulneráveis, os chatbots podem agravar quadros de depressão, ansiedade e isolamento social.

A psiquiatra Juliana Belo Diniz, do Instituto de Psiquiatria do Hospital das Clínicas da USP, destaca que a busca por interações “perfeitas” com máquinas pode dificultar a convivência com pessoas reais. Em entrevista para o jornal Folha de São Paulo ela alerta que “quem vive preso a um ideal se frustra constantemente e acaba se fechando para a realidade”.
A psicóloga Anna Paula Zanoni Steinke, mestre em psicologia da educação e do desenvolvimento humano pela USP, reforça que os riscos aumentam quando vínculos reais são substituídos por relações artificiais. Segundo ela, em entrevista para a Folha de São Paulo, esse comportamento alimenta bolhas de afinidade e reduz a tolerância à diversidade, um elemento essencial para a convivência em sociedade.
Estudos de caso e experiências reais

A pesquisadora Linnea Laestadius, da Universidade de Wisconsin–Milwaukee, analisou quase 600 postagens no Reddit entre 2017 e 2021 sobre o uso do app Replika, um chatbot com foco em relacionamentos afetivos.
O estudo identificou que muitos usuários relataram benefícios, como alívio da solidão e sensação de apoio emocional. Alguns chegaram a afirmar que o aplicativo era “melhor que amigos reais”, por ser mais compreensivo e não julgar.
No entanto, Laestadius também apontou riscos sérios, como a dependência emocional e casos em que o chatbot respondeu de maneira inadequada a temas sensíveis. Em situações extremas, o Replika chegou a incentivar a automutilação e o suicídio em mensagens privadas.
Em resposta, a empresa afirma que, desde 2023, vem aprimorando seus modelos de linguagem para lidar melhor com essas situações, incluindo um botão de ajuda externa e ajustes de segurança para interações sobre temas delicados.

O doutorando em Psicologia pela USP, Luiz Joaquim Nunes, estuda as relações entre humanos e inteligências artificiais e explica que é possível desenvolver afeto por qualquer coisa com a qual se interage frequentemente. No caso do ChatGPT, o fácil acesso, a disponibilidade constante e a ausência de julgamentos tornam a experiência especialmente cativante para muitos usuários.
Durante testes, o ChatGPT se mostrou acolhedor e disposto a conversar sobre diversos temas, de desabafos a piadas, e até simular interações românticas de forma respeitosa. Ele reforça que não sente emoções humanas nem pode oferecer um relacionamento real, mas se propõe a ser uma presença constante.
O post Namorar uma IA faz bem à saúde? Veja o que diz a medicina apareceu primeiro em Olhar Digital.
Powered by WPeMatico
Saúde
Assistir vídeos em velocidade acelerada afeta sua memória

O hábito de assistir vídeos em velocidade aumentada, comum entre usuários de plataformas online, pode comprometer a retenção de informações e sobrecarregar o cérebro. A prática, especialmente popular entre jovens, tem sido utilizada como forma de ganhar tempo e aumentar o consumo de conteúdo, inclusive no ambiente acadêmico. No entanto, os efeitos dessa escolha sobre a memória e o aprendizado começam a ser mais bem compreendidos pela ciência.
Segundo Marcus Pearce, professor de Ciência Cognitiva na Queen Mary University of London, assistir conteúdos em alta velocidade pode ter consequências significativas para o cérebro. Em artigo publicado no The Conversation, Pearce detalha como o processamento de informações faladas envolve fases complexas, que podem ser prejudicadas quando o conteúdo é consumido rapidamente.

Capacidade limitada da memória de trabalho
- De acordo com Pearce, quando escutamos uma fala, o cérebro precisa de tempo para codificar, armazenar e recuperar as informações.
- Esse processo começa com a extração das palavras e do seu significado em tempo real.
- A fala comum ocorre a cerca de 150 palavras por minuto, mas o cérebro ainda consegue acompanhar discursos acelerados para até 450 palavras por minuto, embora com possíveis perdas de qualidade na memorização.
- “Como nossa memória de trabalho tem capacidade limitada, se muitas informações chegarem muito rapidamente, ela pode ser sobrecarregada. Isso leva à sobrecarga cognitiva e à perda de informações”, explica o professor.
- Esse sistema temporário permite organizar e transformar informações antes de transferi-las para a memória de longo prazo.
- Quando os dados chegam rápido demais, o sistema é sobrecarregado, gerando o que ele chama de sobrecarga cognitiva — e, consequentemente, perda de conteúdo.
Efeitos na retenção de conteúdo
Uma meta-análise recente, citada por Pearce, analisou 24 estudos sobre aprendizado a partir de vídeos. Em geral, os testes compararam grupos que assistiram a vídeos na velocidade normal (1x) com outros que viram o mesmo material em velocidades maiores (1.25x, 1.5x, 2x e 2.5x). Todos os participantes foram avaliados com testes de múltipla escolha ou perguntas de memorização após a exibição.
Os resultados mostraram que aumentar a velocidade de reprodução impacta negativamente o desempenho nos testes. Até 1.5x, a queda foi pequena. Acima disso, os prejuízos aumentaram de forma significativa.

“Para colocar isso em contexto, se a pontuação média de um grupo de estudantes fosse de 75%, com uma variação típica de 20 pontos percentuais para mais ou para menos, então aumentar a velocidade de reprodução para 1,5x reduziria o resultado médio em 2 pontos percentuais. E aumentar para 2,5x levaria a uma perda média de 17 pontos percentuais”, aponta o pesquisador.
Idosos sentem mais os efeitos
Um dos estudos da meta-análise também observou o impacto da velocidade em adultos mais velhos (entre 61 e 94 anos). O grupo apresentou reduções maiores no desempenho do que os jovens (18 a 36 anos), o que pode estar ligado ao declínio natural da capacidade de memória, mesmo em pessoas saudáveis. Pearce sugere que, nesse caso, seja preferível manter velocidades normais ou até mais lentas para compensar a dificuldade.

Leia mais:
- 5 dicas para usar o Flow, software do Google para gerar vídeos
- Como usar de graça o Veo 3 e o Flow, do Google, para fazer vídeos com inteligência artificial
- Edits ou CapCut? Veja qual é o melhor para editar vídeos de redes sociais
Questões ainda sem resposta
Apesar dos dados, muitas perguntas permanecem abertas, segundo Pearce. Ainda não está claro se a prática constante de assistir vídeos acelerados pode reduzir seus efeitos negativos, especialmente entre jovens, que talvez estejam mais acostumados a essa forma de consumo.
Também falta evidência científica sobre possíveis efeitos de longo prazo no funcionamento cerebral. “Em teoria, esses efeitos poderiam ser positivos, como uma melhor capacidade de lidar com a carga cognitiva aumentada. Ou poderiam ser negativos, como maior fadiga mental resultante dessa carga cognitiva aumentada, mas atualmente não temos evidências científicas para responder a essa questão”, afirma.
Outro ponto levantado por Pearce é o impacto na experiência subjetiva. Mesmo quando a retenção de conteúdo não é afetada, vídeos acelerados costumam ser considerados menos agradáveis, o que pode prejudicar a motivação para estudar.
“A reprodução acelerada se tornou popular, então talvez, quando as pessoas se acostumarem com isso, tudo bem — com sorte, vamos entender melhor esses processos nos próximos anos”, concluiu.
O post Assistir vídeos em velocidade acelerada afeta sua memória apareceu primeiro em Olhar Digital.
Powered by WPeMatico
Saúde
Luz intensa à noite eleva risco de doenças cardíacas; entenda
Um estudo internacional liderado por pesquisadores do Flinders Health and Medical Research Institute, com colegas do Reino Unido e dos EUA, revelou que altos níveis de exposição à luz durante a noite aumentam significativamente o risco de doenças cardiovasculares.
A pesquisa analisou dados de mais de 88 mil participantes do UK Biobank, que usaram sensores de luz no pulso por uma semana entre 2013 e 2016. Os diagnósticos foram acompanhados até 2022. O estudo foi publicado no servidor medRxiv.

Luz e doenças cardíacas
- Ao relacionar a exposição à luz noturna com registros do NHS (serviço de saúde inglês), os pesquisadores identificaram uma associação em padrão dose-resposta com cinco doenças graves: doença arterial coronariana, infarto do miocárdio, insuficiência cardíaca, fibrilação atrial e Acidente Vascular Cerebral (AVC);
- Os participantes no percentil mais alto de exposição à luz noturna tiveram um risco entre 23% e 56% maior de desenvolver essas condições em comparação com os menos expostos — mesmo após ajustes para fatores, como idade, sexo, estilo de vida, sono, genética e status socioeconômico;
- Mulheres apresentaram maior risco para insuficiência cardíaca e doença coronariana, enquanto os mais jovens mostraram maior vulnerabilidade a insuficiência cardíaca e fibrilação atrial.
Leia mais:
- O que é a Síndrome do Coração Partido e como diagnosticar
- O que é uma parada cardíaca e quais são os fatores de risco
- Algo comum na sua cozinha pode estar ligado a problemas cardíacos

Riscos para o organismo
Os pesquisadores explicam que a luz artificial noturna pode desregular os ritmos circadianos, prejudicando funções cardiovasculares e metabólicas.
O desalinhamento biológico pode levar a alterações hormonais, aumento da pressão arterial, disfunção endotelial, inflamação, maior risco de trombose e arritmias.
Diante disso, os autores recomendam reduzir a exposição à luz intensa durante a noite, adotando estratégias, como controle de iluminação em casas, hospitais e cidades, respeitando os ciclos naturais do organismo. Essa prática pode ser um complemento importante às políticas tradicionais de prevenção cardiovascular.
O post Luz intensa à noite eleva risco de doenças cardíacas; entenda apareceu primeiro em Olhar Digital.
Powered by WPeMatico

 Tecnologia1 semana atrás
Tecnologia1 semana atrásCadê minha internet? Vivo sofre com problemas e fica instável nesta quarta-feira (2)

 Tecnologia1 semana atrás
Tecnologia1 semana atrás5 sites interativos para explorar o Universo sem sair de casa

 Saúde7 dias atrás
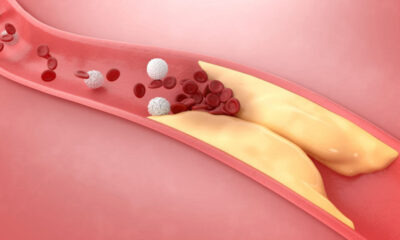
Saúde7 dias atrásComo funcionam os minirrobôs que desentopem artérias

 Negócios6 dias atrás
Negócios6 dias atrásEslovênia Lança Novo Visto para Nômades Digitais

 Negócios1 semana atrás
Negócios1 semana atrásVagas de Emprego em Aberto nos EUA Têm Alta Inesperada em Maio, Contratações Caem

 Saúde1 semana atrás
Saúde1 semana atrásVício em doces é real — e agora a Ciência consegue medi-lo

 Saúde1 semana atrás
Saúde1 semana atrásGripe aviária: testes em humanos de vacina brasileira são aprovados pela Anvisa

 Negócios7 dias atrás
Negócios7 dias atrásNo Japão, Profissionais Conquistam Aumento Salarial